Editor original – Nel Breyne Principais colaboradores – Nel Breyne, Andeela Hafeez, Kenneth de Becker, Kim Jackson e Rachael Lowe
*** Edição em andamento – volte mais tarde para obter informações atualizadas ***
Definição / Descrição
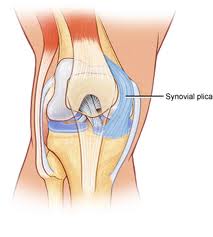
Uma plica sinovial é uma membrana semelhante a uma prateleira entre a sinóvia da patela e a articulação tibiofemoral. As plicas consistem essencialmente em tecido mesenquimal que se forma no joelho durante a fase embriológica de desenvolvimento. Este tecido forma membranas que dividem o joelho em 3 compartimentos: os compartimentos tibiofemoral medial e lateral e a bolsa suprapatelar. Esse tecido geralmente começa a involuir (dobrar para dentro) em 8-12 semanas de crescimento fetal e, eventualmente, é reabsorvido, deixando uma única área vazia entre a epífise femoral distal e tibial proximal: uma única cavidade do joelho. O movimento do feto no útero contribui para essa reabsorção. Porém, em muitos indivíduos, o tecido mesenquimal não é totalmente reabsorvido e, conseqüentemente, a cavitação da articulação do joelho permanece incompleta. O resultado é que nesses indivíduos podem ser observadas plicas, que representam dobras internas da membrana sinovial da articulação do joelho. Vários graus de separação das cavidades são vistos no joelho humano. Estima-se que as plicas estejam presentes em cerca de 50% da população.
A natureza elástica das plicas sinoviais permite a movimentação normal dos ossos da articulação tibiofemoral, sem restrições. No entanto, ao repetir o mesmo movimento do joelho com muita frequência, como dobrar e esticar o joelho, ou no caso de um trauma no joelho, essas plicas podem ficar irritadas e inflamadas. Isso pode resultar em um distúrbio denominado síndrome da plica. Refere-se a um desarranjo interno do joelho que impede o funcionamento normal da articulação do joelho.
É um problema interessante, particularmente visto em crianças e adolescentes e ocorre quando uma estrutura normal no joelho torna-se uma fonte de dor no joelho devido a lesão ou uso excessivo. O diagnóstico às vezes pode ser difícil porque o principal sintoma de dor anterior ou ântero-medial inespecífica no joelho pode apontar para vários distúrbios do joelho. Mas se uma plica foi diagnosticada sem qualquer dúvida como sendo a fonte de dor no joelho, ela pode ser tratada corretamente.
Anatomia clinicamente relevante
Consulte Joelho para obter uma anatomia detalhada
Tipos de plica
No joelho, 4 tipos de plica podem ser distinguidos, dependendo da localização anatômica dentro das cavidades articulares do joelho: suprapatelar, mediopatelar, infrapatelar e plica lateral. Este último raramente é visto e, portanto, há alguma controvérsia quanto à sua existência ou sua natureza exata. As plicas na articulação do joelho podem variar tanto em estrutura quanto em tamanho; eles podem ser fibrosos ou gordurosos, longitudinais ou em forma de crescente.
Plica suprapatelar
A plica suprapatelar, também conhecida como plica sinovial suprapatelar, plica superior, plica supramedial , a plica ou septo suprapatelar medial é um septo abobadado em forma de crescente que geralmente fica entre a bursa suprapatelar e a articulação tibiofemoral do joelho. Ele desce da sinóvia no lado anterior da metáfise femoral, para o lado posterior do tendão do quadríceps, inserindo-se acima da patela. Sua borda livre parece afiada, fina, ondulada ou crenada em condições normais. Esse tipo de plica pode se apresentar como uma membrana arqueada ou periférica ao redor de uma abertura, denominada porta. Muitas vezes se mistura com a plica medial. Como a plica suprapatelar está fixada anteriormente ao tendão do quadríceps, ela muda de dimensão e orientação ao mover o joelho.
Com base em investigações artroscópicas, as plicas suprapatelares podem geralmente ser classificadas por localização e forma em diferentes tipos. Kim e Choe (1997) distinguiram os 7 tipos a seguir;
- Ausente Nenhuma dobra afiada.
- Plica vestigial com protrusão menor que 1 mm. Desapareceu com pressão externa
- Plica medial situada no lado medial da bolsa suprapatelar
- Plica lateral deitada na lateral da bolsa suprapatelar
- Arco Plica presente medialmente, lateralmente e anteriormente, mas não sobre o fêmur anterior
- Orifício Plica estendendo-se completamente através da bolsa suprapatelar, mas com um defeito central.
- Plica completa dividindo a bolsa suprapatelar em dois compartimentos separados
plica patelar medial
A plica patelar medial também é conhecida como plica sinovial mediopatelar, prateleira sinovial medial, plica alaris elongata, plica parapatelar medial, menisco do patela ou após seus dois primeiros descritores como banda de Iion ou saliência de Aoki. É encontrada ao longo da parede medial da articulação.Ele se liga à patela inferior e ao fêmur inferior e cruza a plica suprapatelar para se inserir na sinóvia ao redor do coxim gorduroso infrapatelar. Sua borda livre pode ter diferentes aparências. Como a plica medial está fixada na sinóvia que cobre o coxim adiposo e o ligamento patelar, ela também muda de dimensão e orientação durante o movimento do joelho. A plica medial é conhecida por ser a plica mais comumente lesada devido à sua localização anatômica e geralmente é essa plica que está implicada na descrição da síndrome da plica.
Semelhante à plica suprapatelar, a plica medial também pode ser classificada pela aparência. Kim e choe definiram os seguintes 6 tipos:
- Ausente Sem prateleira sinovial na parede medial
- Vestigial Menos de 1 mm de elevação sinovial que desaparece com pressão externa
- Prateleira Uma dobra completa com uma margem livre acentuada.
- Reduplicado Duas ou mais folhas em execução paralela. Eles podem ser de tamanhos diferentes.
- Fenestra A prateleira contém um defeito central
High-Riding Uma estrutura semelhante a uma prateleira correndo anterior ao aspecto posterior da patela, em uma posição onde eu não poderia tocar o fêmur.
Cada tipo é subdividido de acordo com o tamanho e a relação com o côndilo femoral com flexão e extensão do joelho em:
A — Estreito, não toque (nunca faz contato com o côndilo femoral).
B — Toque médio (toca o côndilo com o movimento do joelho).
C — Cobertura ampla (cobre o côndilo femoral).
Plica infrapatelar
A plica infrapatelar também é chamada de ligamento mucoso, plica sinovial infrapatelar, plica inferior ou plica anterior. É uma dobra da sinóvia que se origina de uma base estreita na fossa intercondilar, se estende distalmente na frente do ligamento cruzado anterior (LCA) e se insere na parte inferior da gordura infrapatelar. Freqüentemente, é difícil diferenciar a plica infrapatelar do LCA. Na maioria das vezes, aparece como uma faixa fibrosa fina, semelhante a um cordão. A plica infrapatelar é considerada a plica mais comum no joelho humano. A discussão está em andamento se esta plica é estruturalmente importante para o movimento regular do joelho ou se é redundante.
Uma classificação para plica infrapatelar pode ser a seguinte:
- Ausente Não prega sinovial entre os côndilos do fêmur.
- Separado Uma prega sinovial completa que foi separada do ligamento cruzado anterior (LCA).
- Dobra sinovial separada da ACL, mas também dividida em dois ou mais cordões.
- Septo vertical Uma dobra sinovial completa que é fixada ao LCA e dividida a articulação em compartimentos medial e lateral.
- Fenestra Um padrão de septo vertical que contém um orifício ou defeito.
Plica lateral
A plica lateral também é conhecida como plica sinovial lateral ou plica para-patelar lateral. É longitudinal, delgado e está localizado 1-2 cm lateralmente à patela. É formada como uma prega sinovial ao longo da parede lateral acima do hiato poplíteo, estendendo-se inferiormente e se inserindo na sinóvia do coxim gorduroso infrapatelar. Alguns autores duvidam se se trata de um verdadeiro remanescente septal da fase embriológica do desenvolvimento ou se deriva da franja adiposa sinovial parapatelar.
Este tipo de plica só é visto em raras ocasiões; sua incidência está bem abaixo de 1%.
Epidemiologia / Etiologia
As plicas sinoviais são em sua maioria assintomáticas e de pouca consequência clínica. No entanto, eles podem se tornar sintomáticos quando são feridos ou irritados. Isso pode ser o resultado de várias condições, como trauma direto ou golpe na plica, trauma contuso, lesões por torção, flexão e extensão repetitiva do joelho, aumento dos níveis de atividade, fraqueza do músculo vasto medial, sangramento intra-articular, osteocondrite dissecante, menisco rompido, sinovite crônica ou transitória. Quando a lesão inicial cicatriza, os pacientes podem ficar sem sintomas por algum tempo, mas, de repente, a dor anterior no joelho pode ocorrer semanas ou meses depois.
O termo síndrome da plica é usado para se referir ao desarranjo interno do joelho causado por uma inflamação ou lesão na região suprapatelar, na patela medial ou na plica lateral, ou uma combinação das três, e que impede o funcionamento normal do articulação do joelho. A plica medial é conhecida por ser a plica mais comumente lesada devido à sua localização anatômica. A plica infrapatelar normalmente não está implicada na ocorrência da síndrome da plica. A síndrome da plica é, portanto, frequentemente o resultado do uso excessivo do joelho e, portanto, é frequentemente encontrada em pessoas envolvidas em exercícios que envolvem movimentos repetidos de flexo-extensão, como os observados no ciclismo, corrida, esportes coletivos, ginástica, natação e remo e é particularmente comum em atletas adolescentes.
A incidência relatada de plica sinovial mostra uma ampla variação, assim como a incidência de síndrome da plica. Essas diferenças são principalmente o resultado de interpretações pelos investigadores individuais e diferenças na nomenclatura e procedimento de avaliação.
Características / Apresentação clínica
Em condições normais, as plicas sinoviais são finas, rosadas e flexíveis. Ao microscópio, eles são visíveis como um revestimento de células sinoviais únicas ou reduplicadas sobre um estroma de tecido conjuntivo que contém numerosos pequenos vasos sanguíneos e fibras de colágeno, mas nenhuma fibra elástica. Isso permite que a plicae mude de tamanho e forma durante o movimento do joelho.
Quando uma plica se torna patológica, as características usuais do tecido mudam devido ao processo inflamatório. Podem se tornar hipertróficos, apresentar aumento da vascularização, hialinização e perder suas características típicas de tecido conjuntivo frouxo e elástico. Como resultado, eles também podem se tornar edematosos, espessados e fibróticos, e certamente interferirão no movimento patelo-femoral normal.
Os casos crônicos mostram metaplasia fibrocartilaginosa, aumentando a colagenização e calcificação. Particularmente, a plica patelar medial pode cruzar a tróclea e os côndilos femorais mediais em corda ou colidir entre a faceta patelar medial e o côndilo medial ao flexionar o joelho. Com o tempo, isso pode levar ao amolecimento, degeneração (condromalácia) ou até erosão da cartilagem da faceta patelar medial e da tróclea. A plica irá intrometer-se na articulação patelo-femoral (geralmente entre 30 ° e 50 ° de flexão), subluxando ainda mais sobre o côndilo femoral medial. O mesmo mecanismo pode ser visto com uma plica lateral patológica, mas nesse caso o côndilo femoral lateral será afetado. Uma plica suprapatelar patológica colidirá entre o tendão do quadríceps e a tróclea femoral.
A síndrome da plica pode causar uma série de sintomas, como dor, estalidos, estalos, efusão, inchaço localizado, amplitude de movimento reduzida, dor articular medial intermitente, instabilidade e travamento da articulação patelo-femoral. É mais comumente visto em adolescentes e adultos jovens, ainda mais em mulheres do que em homens.
Os pacientes geralmente relatam que os sintomas estão ausentes nas fases iniciais das atividades esportivas, mas podem surgir repentinamente e piorar progressivamente . Eles são frequentemente acompanhados por uma dor que pode ser descrita como intermitente, incômoda e dolorida e que se agravará ao realizar atividades de carga femoropatelar, como subir ou descer escadas, agachar, ajoelhar ou depois de manter o joelho em posição flexionada por algum tempo .
Quando os sintomas ocorrem, eles não são facilmente distinguíveis de outras condições intra-articulares e desarranjos do joelho da articulação do joelho. A dor pode estar localizada em locais diferentes, como a região suprapatelar e médio-patelar ao estender o joelho. . Você também pode ouvir ruídos de estalo ao flexionar ou estender o joelho. A combinação de contração do quadríceps e compressão da bolsa supra-patelar também pode ser a causa da dor. O que ocorre frequentemente em pacientes com síndrome da plica é que eles costumam ter uma sensação de instabilidade ao subir escadas, descer escadas ou encostas.
Só deve ser considerada como a causa primária dos sintomas do paciente quando o paciente não responde ao tratamento adequado da dor patelofemoral.
Diagnóstico diferencial
- Síndrome femoral patelar
- Patela bipartida
- Maltracking patelar
- Doença articular degenerativa
- Síndrome de Hoffa
- doença de Sinding-Larsen-Johansson
- entorse do ligamento colateral medial
- Osteocondrite dissecante
- Pes bursite anserinus
- Ruptura meniscal
Procedimentos diagnósticos
Como os sintomas experimentados com as plicas patológicas não são específicos, o procedimento diagnóstico deve manter um nível elevado de suspeita e idealmente trabalhar por exclusão, para diferenciar de qualquer outro distúrbio do joelho.
- Exame físico: não dá resultados exclusivos devido à possível sensibilidade da cápsula ântero-medial ou da área ao redor da bolsa suprapatelar na palpação direta.
- Teste de provocação: pode ser aplicado o teste de provocação que simula condições que podem levar à ocorrência de sintomas. Esses resultados serão considerados positivos se os sintomas resultantes dos testes forem semelhantes aos sintomas que o paciente costuma apresentar. No entanto, como sintomas semelhantes também podem estar associados a outras condições da articulação do joelho, este método também não dará um resultado inequívoco.
- A radiografia não terá valor diagnóstico para determinar se os pacientes sofrem de síndrome da plica, pois a radiografia será negativa. No entanto, a radiografia pode ser útil para descartar outras síndromes em que os sintomas são comuns aos da síndrome da plica (ver diagnóstico diferencial).Se houver plicas sintomáticas, ela demonstrará hipertrofia e inflamação. Isso levará ao espessamento e, eventualmente, à fibrose. Se a fibrose for significativa, podem ocorrer alterações na superfície articular e no osso subcondral.
- A artroscopia pode ser útil porque a síndrome da plica costuma ser confundida com condromalácia ou laceração meniscal medial. A pneumoartrografia lateral e a artrografia de duplo contraste têm sido usadas com sucesso variável. Em combinação com a TC, ele pode não apenas visualizar a plica, mas também demonstra se o impacto está ou não presente. No entanto, atualmente ele está fora de uso devido a problemas para obter resultados reproduzíveis e confiáveis e à exposição à radiação.
- Atualmente, os melhores resultados são obtidos por meio de exames de ressonância magnética. A maioria dos casos de síndrome da plica não requer absolutamente ressonância magnética, mas pode ajudar a descartar outras patologias que podem causar dor no joelho. Uma ressonância magnética pode excluir contusões ósseas, rupturas de menisco, lesões ligamentares, defeitos de cartilagem, lesões de TOC, … que podem mascarar como síndrome de plica. A ressonância magnética é útil para avaliar a espessura e a extensão das plicas sinoviais e também pode detectar uma plica patológica, principalmente se houver derrame intra-articular.
Medidas de resultados
A pontuação de resultado de lesões no joelho e osteoartrite é um instrumento de medição que pode ser usado para avaliar o curso da lesão no joelho e os resultados do tratamento.
Exame
Um dos pontos mais importantes no diagnóstico da patologia da plica sinovial medial é obter uma história apropriada do paciente. A dor é frequentemente descrita como uma dor surda na face proximal medial do joelho e ao longo da borda da patela. Freqüentemente há hidropisia interna e um cordão palpável. A dor aumenta com a atividade, uso excessivo e é praticamente incômodo à noite. A maioria dos pacientes queixa-se de subir escadas, agachar-se e levantar-se de uma cadeira, pois esses movimentos criam tensão na articulação patelo-femoral. O paciente também pode reclamar de dor após longos períodos sentado. Cerca de 50% dos pacientes nos informam que fazem exercícios de flexão e extensão repetitivas. Lesão ou uso excessivo da outra plica podem causar as mesmas queixas, mas são vistas com menos frequência.
Os testes físicos específicos para o diagnóstico de uma plica medial incluem os testes de plica e gagueira da plica mediopatelar. No entanto, o teste de gagueira da plica não funcionará quando a articulação estiver inchada. Outros métodos de exame que podem indicar a presença de uma plica medial incluem o teste de subluxação medial, McMurray, teste de Appley para instabilidade e teste de Cabot.
O teste MPP é realizado com o paciente em posição supina e com o joelho estendido. A força manual é então aplicada à parte inferomedial da articulação patelofemoral com o polegar, verificando a presença de sensibilidade. Se essa sensibilidade diminuir claramente a 90 ° de flexão ao aplicar a mesma força manual, o teste é considerado positivo. Quando comparada à artroscopia, a sensibilidade e a especi fi cidade desse teste foram de 89,5% e 88,7%, respectivamente, com acurácia diagnóstica de 89,0%.
Outros testes de provocação para o diagnóstico da síndrome da plica medial podem ser o teste de extensão do joelho ou o teste de flexão. Para o teste de extensão ativa, uma extensão rápida da tíbia é realizada como se estivesse fazendo um movimento de chute. O teste é considerado positivo quando doloroso, devido à tensão abrupta na plica do músculo quadríceps femoral. O teste de flexão é realizado balançando rapidamente a tíbia de uma posição de extensão total para a flexão e interrompendo o balanço entre 30 e 60 ° de fl exão. O teste é novamente positivo quando dolorido, pois a plica é então alongada com contração excêntrica do músculo quadríceps.
O teste de pressão da plica pode ser usado para verificar se há irritação da plica medial. Para a palpação da plica sinovial medial, o paciente deita-se em decúbito dorsal na mesa de exame com ambas as pernas relaxadas. Para a plica sinovial medial, o examinador palpa o ligamento rolando os dedos sobre a prega da plica, que está localizada entre a borda medial da patela e a região do tubérculo adutor do côndilo femoral medial. Sob o dedo, que rola diretamente contra o côndilo femoral medial subjacente, o ligamento se apresentará como uma dobra de tecido em forma de fita. O teste é positivo quando reproduz os sintomas, como sensação de dor leve. Mas também compare com o joelho normal para ver se há uma diferença na quantidade de dor. É demonstrado que pode ser bastante doloroso em alguns pacientes porque a articulação medial e a sinóvia estão bem inervadas.
Tratamento médico
O tratamento de uma síndrome de plica deve ser inicialmente conservador em fornecer alívio dos sintomas por meio do repouso, uso de AINEs e aplicação de fisioterapia.Caso esse tratamento não resulte em melhora ou caso os sintomas se agravem, o médico pode utilizar injeções de corticosteroides intraplicais ou intra-articulares. No entanto, essa abordagem parece ter melhores resultados em jovens e em pacientes com apenas sintomas de curto prazo. Se as medidas não operatórias falharem, a cirurgia deve ser considerada. Freqüentemente, essa é a única opção se a condição se tornou crônica e / ou a plica sofreu alterações morfológicas irreversíveis. A cirurgia envolverá uma artroscopia onde a plica é removida. É importante a remoção de toda a plica, para evitar fibrose ou reforma de uma estrutura semelhante a uma plica seguida de recorrência da dor e dos sintomas. No entanto, a integridade capsular e as estruturas retinaculares devem ser cuidadosamente mantidas durante a ressecção da plica, pois a lesão pode levar à subluxação da patela. Outra possível complicação frequentemente observada com a cirurgia de plica é o sangramento intra-articular excessivo. Portanto, a hemostasia com eletrocautério é recomendada durante a cirurgia para evitar hemartrose pós-operatória. Antes da ressecção da plica sinovial, também é importante abordar primeiro possíveis outras patologias intra-articulares que existem no paciente. Também pode ser necessário remover as bandas retinaculares completamente para garantir o sucesso. A reabilitação pós-operatória após a ressecção da plica geralmente ocorre rapidamente. A fisioterapia é recomendada a partir de 48 a 72 horas no pós-operatório, para prevenir cicatrizes e rigidez intra-articular. Os AINEs podem ser prescritos para reduzir o risco de fibrose intra-articular e para proteger contra a recorrência da plica. A maioria dos pacientes pode retomar as atividades esportivas em 3 a 6 semanas. Ainda assim, alguma variabilidade no tempo de recuperação é possível e os pacientes devem garantir a recuperação total antes de reiniciar a atividade física ou esportes. A taxa de sucesso geral da ressecção da plica é geralmente boa e dependerá principalmente se a plica é a única patologia ou não. Patologias associadas, como a condromalácia patelo-femoral, diminuirão a probabilidade de sucesso.
Gerenciamento da fisioterapia
O tratamento conservador da síndrome da plica sinovial consiste primeiro no alívio da dor com AINEs e crioterapia repetida durante o dia usando compressas de gelo ou massagem com gelo, para reduzir a inflamação inicial. Outras medidas incluirão a limitação de atividades agravantes, alterando os movimentos físicos diários para reduzir movimentos repetitivos de flexão e extensão e corrigindo anormalidades biomecânicas (isquiotibiais tensos, quadríceps fracos). Além disso, podem ser consideradas diatermia por microondas, fonoforese, ultra-som e / ou massagem de fricção. A massagem de fricção também é usada nesta terapia para quebrar o tecido da cicatriz. Ocasionalmente, a imobilização do joelho em posição estendida por alguns dias pode ser útil, bem como evitar a manutenção do joelho em posição flexionada por períodos mais longos.
Assim que a inflamação aguda for reduzida, o exame físico a terapia pode ser iniciada com o objetivo de diminuir as forças compressivas por meio de exercícios de alongamento e aumentar a força do quadríceps e a flexibilidade dos isquiotibiais.
Este tratamento é geralmente recomendado nas primeiras 6-8 semanas após o exame inicial.
Consiste no fortalecimento e melhora da flexibilidade dos músculos adjacentes ao joelho, como quadríceps, isquiotibiais, adutores, abdutores, M gastrocnêmio e M sóleo.
Os principais componentes do programa de reabilitação envolverão flexibilidade, treinamento da condição cardiovascular, fortalecimento e retorno às AVD.
- Um exercício para recuperar a flexibilidade na extensão é o exercício de extensão passiva do joelho em posição supina enquanto coloca um rolo de espuma sob o tornozelo. A gravidade ajudará a alongar o joelho na extensão máxima. Se possível, você pode tornar o exercício mais difícil colocando pesos na visão anterior do joelho.
- Conjuntos de quadríceps
- Exercício de extensão passiva do joelho em decúbito ventral, deitado de bruços, com os joelhos sobre o banco (perna sem apoio).
- Elevação das pernas retas
- Leg presses
- Também mini-agachamentos, um programa de caminhada, o uso de uma bicicleta reclinada ou ereta, um programa de natação ou possivelmente uma máquina elíptica são os programas de reabilitação de maior sucesso. Os programas de reabilitação terão maior sucesso quando se concentrarem no fortalecimento dos músculos do quadríceps que estão diretamente ligados à plica medial e ao evitar atividades que causem irritação da plica medial.
A parte mais importante do quadríceps para treinar é o m. vastus mediale. A gama completa de treinamento do quadríceps não é recomendada porque cria compressão patelar excessiva a 90 °. Em vez de levantamentos de perna esticada e exercícios de quadríceps de arco curto a 5 ° -10 °, também deve ser realizado o fortalecimento do adutor do quadril. Outros exercícios a serem realizados são esquadrinhar, subir e descer escadas e avançar para a frente.Outros componentes importantes desse tratamento são um programa de alongamento para esses músculos (quadríceps, isquiotibiais e gastrocnêmio) e exercícios de extensão de joelhos. O objetivo desses exercícios de extensão de joelho é o fortalecimento da musculatura tensora da cápsula articular. Mas se o paciente sentir muita dor ao alcançar a extensão terminal, isso deve ser evitado. Este tratamento conservador é eficaz na maioria dos casos, mas em alguns pacientes é necessária uma cirurgia. Neste caso, é necessária uma terapia pós-operatória. O tratamento pós-operatório é idêntico ao conservador e geralmente é iniciado 15 dias após a cirurgia. O principal objetivo da fisioterapia na síndrome da plica é reduzir a dor, maximizar a ADM e aumentar a força dos músculos.
O tipo de plica, a idade de o paciente e a duração dos sintomas influenciarão muito a taxa de sucesso do tratamento conservador não operatório da síndrome da plica. Geralmente, acredita-se que a síndrome infrapatelar e a plica lateral não respondem muito à fisioterapia e normalmente requerem cirurgia. O sucesso da terapia conservadora também é mais provável em pacientes mais jovens, com sintomas de curta duração, pois a plica ainda não terá sofrido alterações morfológicas. Em geral, o sucesso geral do tratamento não cirúrgico é relativamente baixo e o alívio completo dos sintomas raramente é alcançado.
Recursos
(n.d.). Recuperado em 12 21, 2010, de Physiothearpy em banff para o joelho: http://www.activemotionphysio.ca/article.php?aid=347
Irha, & Vrdoljak. (2003). Síndrome da plica sinovial medial do joelho: uma armadilha diagnóstica em atletas adolescentes. JOURNAL OF PEDIATRIC ORTHOPEDICS-PART B, 44-48.
Kenta, & Khanduja. (2009). Plicas sinoviais ao redor do joelho. The Knee, 97-102.
Lipton, & Roofeh. (2008, Juli). A síndrome da plica médica pode mimetizar hemartroses agudas recorrentes. HAEMOPHILIA, pp. 862-862.
Tindel, & Nisonson. (1992). A síndrome da plica. ORTHOPEDIC CLINICS OF NORTH AMERICA, 613-618.