Uwaga redaktora: komentarz na podstawie Wilson DP, Jacobson TA, Jones PH, et al. Use of Lipoprotein (a) w praktyce klinicznej: biomarker, którego czas nadszedł. Oświadczenie naukowe National Lipid Association. J Clin Lipidol 2019; 13: 374-92.
Wprowadzenie
Tradycyjny profil lipidowy od dziesięcioleci służył jako podstawa oceny ryzyka miażdżycowej choroby sercowo-naczyniowej (ASCVD) .Narzędzie to stało się jeszcze ważniejsze, gdy pojawiły się terapie celowane, takie jak statyny, a ostatnio ezetymib i inhibitory konwertazy proproteiny subtylizyna / keksyna typu 9 (PCSK9). Nawet przy tych postępach w zarządzaniu lipidami, a szerzej w zwalczaniu tradycyjnych czynników ryzyka sercowo-naczyniowego, ciągłe ryzyko u wielu pacjentów wskazuje na potrzebę zbadania innych czynników jako możliwych celów terapeutycznych. Lipoproteina (a) (Lp) jest obiecującym biomarkerem pomagającym udoskonalić obecne strategie oceny ryzyka ASCVD i tak jest szacuje się, że jest podwyższony u około 20% światowej populacji. Badania nad Lp (a) sugerują, że ma on wartość dodaną w medycynie profilaktycznej i nadszedł czas, aby kardiolodzy i członkowie zespołu sercowo-naczyniowego rozważyli rutynowe stosowanie go w swojej praktyce. Opierając się na coraz większej liczbie dowodów, Wilson i wsp. Opublikowali niedawno wytyczne dotyczące klinicznego stosowania Lp (a) z National Lipid Association, w których podsumowujemy kluczowe elementy ich pracy.
Co to jest lipoproteina (a )?
Lipoproteina (a) jest cząsteczką lipoproteiny o małej gęstości (LDL) z dodaną apolipoproteiną (a) (apo) przyłączoną do apoplipoproteiny (b) (apo) składnika cząsteczki LDL poprzez most dwusiarczkowy. Struktura Lp (a) jest wysoce niejednorodna, wtórna do wielu różnych izoform apo (a) w populacji. Z etiologicznego punktu widzenia mogło zapewnić korzyści w zakresie przeżycia, wspomagając gojenie się ran i zmniejszając krwawienie, zwłaszcza podczas porodu. Indywidualny poziom Lp (a) wynosi 80-90% genetycznie określony w autosomalnym, kodominującym wzorze dziedziczenia z pełną ekspresją w wieku 1-2 lat i poziomami podobnymi do dorosłych osiągniętymi w wieku około 5 lat. Poza ostrymi stanami zapalnymi poziom Lp (a) pozostaje stabilny przez całe życie człowieka, niezależnie od stylu życia.
Wczesne dane sugerują związek między poziomem Lp (a) a ASCVD i zastawkową stenozą aortalną (VAS), ale dokładny mechanizm patofizjologiczny nie jest do końca jasny. Jedna z aktualnych teorii obejmuje dwutorowy wkład cząsteczki Lp (a). Apo (a) wykazuje homologię z plazminogenem i wykazano in vitro, że hamuje fibrynolizę. Dlatego hipotetycznie może sprzyjać zakrzepicy wrażliwych blaszek tętniczych lub burzliwemu przepływowi w obrębie zwężenia, powodując niedrożność lub sprzyjanie tworzeniu się zatorów w VAS. Część podobna do LDL może sprzyjać odkładaniu się cholesterolu w błonie wewnętrznej, ale zawartość cholesterolu nawet w bardzo wysokich poziomach Lp (a) jest poniżej tradycyjnych wartości granicznych LDL i prawdopodobnie przyczynia się mniej. Nowsze dowody sugerują, że utlenione fosfolipidy współlokalizują się z cząsteczkami Lp (a) i razem mogą sprzyjać dysfunkcji śródbłonka, zapaleniu i zwapnieniu w układzie naczyniowym.
Wysokiej jakości dowody potwierdzają związek między poziomem Lp (a) a różnymi wynikami sercowo-naczyniowymi. Jedna metaanaliza wykazała zwiększone ryzyko CHD i MI przy stężeniach > 30 mg / dl (62 nmol / l), podczas gdy badanie INTERHEART wykazało Lp (a) > 50 mg / dl było związane ze zwiększonym ryzykiem zawału serca (OR 1,48; 95% CI 1,32-1,67; P < 0,001). Ta sama metaanaliza wykazała zwiększone ryzyko udaru przy Lp (a) < 50 mg / dl, a inna wykazała dwukrotnie większe ryzyko udaru niedokrwiennego przy mniejszych izoformach apo (a). Tabela 1 pokazuje ryzyko podwyższonego Lp (a) w różnych schorzeniach sercowo-naczyniowych na podstawie dużych, prospektywnych badań populacyjnych i że te związki były również widoczne w mendlowskich badaniach randomizacyjnych. Wreszcie, badania asocjacyjne całego genomu skupiające się na zmienności genetycznej i ryzyku choroby wykazały, że wysokie stężenia Lp (a) zapewniają najwyższe ryzyko ASCVD i VAS niezależnie od innych znanych przyczyn i czynników ryzyka.
Tabela 1: Wpływ podwyższonych poziomów Lp (a) na różne wyniki kliniczne w oparciu o duże prospektywne badania populacyjne i czy te wnioski zostały poparte dużymi mendlowskimi badaniami randomizacyjnymi.

Tabela 1

Tabela 1: Wpływ podwyższonego Lp (a ) w odniesieniu do różnych wyników klinicznych w oparciu o duże prospektywne badania populacyjne i czy wnioski te zostały poparte dużymi mendlowskimi badaniami randomizacyjnymi.
Pomiar i docelowe poziomy Lp (a)
Jedną z głównych przeszkód w klinicznym zastosowaniu Lp (a) jest to, że jego pomiar i docelowe poziomy nie zostały znormalizowane. Kilka dostępnych testów podaje wyniki w masie (mg / dl) zamiast w stężeniu (nmol / l), z których drugie jest preferowane. W przeciwieństwie do innych lipidów i lipoprotein, bezpośrednia konwersja między tymi dwiema jednostkami nie jest możliwa ze względu na zmienną liczbę powtarzających się jednostek w różnych izoformach apo (a), co prowadzi do przeszacowania lub niedoszacowania w zależności od wielkości cząstek. Niezależnie od zastosowanego testu lub zastosowanych jednostek, poziomy Lp (a) różnią się w zależności od grup etnicznych i stanów chorobowych, a także od tego, czy pomiary pochodziły ze świeżych czy mrożonych próbek, co spowodowało, że opublikowane poziomy docelowe były niespójne. Na szczęście wszystko to można przezwyciężyć poprzez standaryzację testu i wygenerowane pomiary. Wytyczna zaleca zgłaszanie poziomów Lp (a) jako stężenia (nmol / l) przy użyciu testu skalibrowanego zgodnie z drugorzędnym podręcznikiem referencyjnym WHO / Międzynarodowej Federacji Chemii Klinicznej i Medycyny Laboratoryjnej.
Na podstawie dostępnych badań, Wytyczne zalecają uniwersalny punkt odcięcia ≥100 nmol / l (około ≥50 mg / dl), co odpowiada około 80. percentylowi w populacjach rasy kaukaskiej w USA. Jednak zastosowanie tego punktu odcięcia pozostaje tematem debaty wśród wielu ekspertów w środowisku lipidowym i prawdopodobnie wynika to z braku standaryzacji i różnic epidemiologicznych. Ta kontrowersja jest reprezentowana przez wytyczne dotyczące cholesterolu American Heart Association (ACC) / American Heart Association (AHA) z 2018 r., Które sugerują, że wysokie ryzyko wynosi ≥125 nmol / l (lub ≥50 mg / dl). Wartość odcięcia może ulec zmianie po zakończeniu dodatkowych badań, uznając, że wartość graniczna może się różnić w zależności od ryzyka, pochodzenia etnicznego i chorób współistniejących.
U których pacjentów powinno się mierzyć Lp (a)?
Zakładając dostęp do standardowego testu WHO, wybrani pacjenci mogą odnieść korzyści z badania Lp (a) po wspólnej dyskusji decyzyjnej jest zakończony. W oparciu o te wytyczne, pomiar Lp (a) może być uzasadniony u pacjentów z przedwczesnym ASCVD w wywiadzie lub u krewnych pierwszego stopnia (szczególnie jeśli uznano to za niskiego ryzyka) oraz u pacjentów z ciężką hipercholesterolemią (LDL-C ≥190 mg / dL). Testowanie na tych pacjentach może wywołać eskalację leczenia, jak opisano poniżej. Dodatkowe wskazania, w przypadku których badanie może być uzasadnione, wymieniono w Tabeli 2, w szczególności dotyczy to pacjentów, u których odpowiedź LDL-C na statyny jest mniejsza niż oczekiwano, lub pacjentów z grupy granicznego ryzyka (od 5% do ≤ 7,5% 10-letniego ryzyka ASCVD), którzy są szczególnie zainteresowani zmniejszeniem ryzyka ASCVD.
Tabela 2: Populacje, w których badanie Lp (a) może być uzasadnione na podstawie aktualnych dowodów.
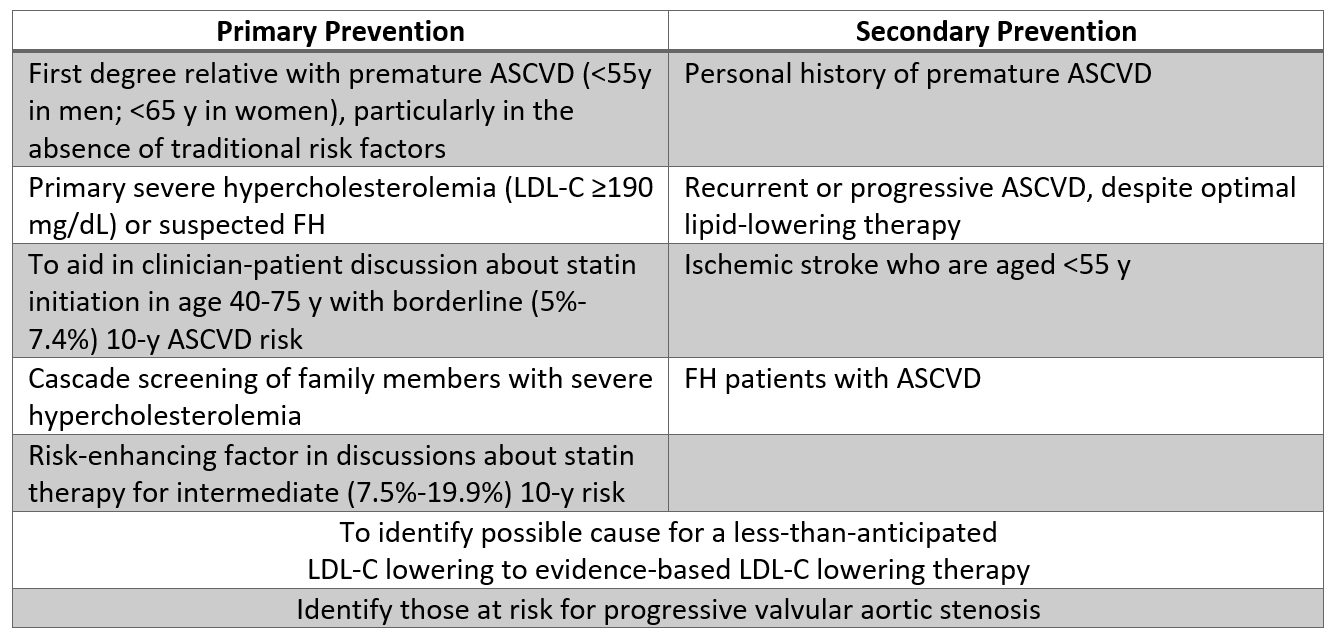
Tabela 2

Tabela 2: Populacje, w których badanie Lp (a) może być uzasadnione na podstawie aktualnych dowodów.
Badania jak JUPITER (Uzasadnienie stosowania statyn w zapobieganiu: badanie interwencyjne oceniające rozuwastatynę) podanaliza pokazuje Lp (a) jest silnym predyktorem ryzyka, gdy utrzymuje się ono na podwyższonym poziomie u pacjentów już przyjmujących statyny. Jednak brak dostępnych danych potwierdzających, że leczenie izolowanego, podwyższonego Lp (a) prowadzi do lepszych wyników klinicznych. Jeśli i kiedy ukierunkowane leczenie Lp (a) stanie się dostępne, rozsądne może być rozpoczęcie powszechnego badania przesiewowego w młodym wieku w celu ustalenia, czy wskazane są wcześniejsze środki zapobiegawcze.
Co ciekawe, efekt może być bardziej ostry, ponieważ Aktualne dowody wskazują na związek między podwyższonym Lp (a) a udarem niedokrwiennym u młodzieży. Dlatego uzasadnione może być oznaczanie Lp (a) u młodzieży z genetycznie potwierdzoną lub podejrzewaną klinicznie rodzinną hipercholesterolemią (FH), wywiadem rodzinnym krewnych pierwszego stopnia z przedwczesnym ASCVD, udarem niedokrwiennym lub u rodzica / rodzeństwa, u którego stwierdzono podwyższone Lp. (za). Jednak biorąc pod uwagę, że poziomy Lp (a) pozostają stabilne przez całe życie poza ostrym zapaleniem, w chwili obecnej nie ma większego znaczenia seryjny pomiar poziomów Lp (a).
Jak leczyć Podwyższone Lp (a)?
Pomimo obserwowanego związku między podwyższonym Lp (a) a ASCVD, nie przeprowadzono jeszcze randomizowanego kontrolowanego badania, w którym można by sprawdzić, czy ukierunkowane obniżenie Lp (a) poprawia wyniki kliniczne. , zbadano wpływ obecnie dostępnych terapii na obniżenie Lp (a).
Spośród obecnie dostępnych terapii zapobiegawczych tylko ograniczona liczba jest skuteczna w zmniejszaniu Lp (a).W kluczowym badaniu ewolokumabu (FOURIER – dalsze wyniki sercowo-naczyniowe badane z zahamowaniem PCSK9 u pacjentów z podwyższonym ryzykiem), inhibitor PCSK9, Lp (a) został zmniejszony o 27%, a obserwowane zmniejszenie poważnych niepożądanych zdarzeń sercowo-naczyniowych (MACE) było największe dla osób z najwyższymi wyjściowymi poziomami Lp (a). Podobnie alirokumab (w badaniu ODYSSEY OUTCOMES – ocena wyników sercowo-naczyniowych po i ostrym zespole wieńcowym podczas leczenia alirokumabem) zwiększył redukcję MACE u osób z wyższymi wyjściowymi poziomami Lp (a). Chociaż wyniki te są zachęcające, wpływ inhibitorów PCSK9 na Lp (a) jest dość skromny i konieczna jest dodatkowa analiza, zanim inhibitory PCSK9 będą mogły być zalecane jako terapia ukierunkowana na Lp (a).
Aferezę można rozważyć u wybranych pacjentów. Jest bardzo skuteczny w obniżaniu poziomu Lp (a), ale jest to kosztowna i uciążliwa procedura, dla której uzyskanie ubezpieczenia może być trudne. Jest zarezerwowany tylko dla najbardziej opornych pacjentów i należy go stosować po optymalnym kontrolowaniu znanych czynników ryzyka za pomocą sprawdzonych terapii. W Niemczech wydaje się, że afereza prowadzi do 70% redukcji MACE u pacjentów z nawracającymi epizodami ASCVD z podwyższonym Lp (a) niezależnie od stężenia LDL-C.
Co ważne, wiele powszechnie stosowanych strategii zapobiegawczych jest nieskutecznych. Przede wszystkim zmiany stylu życia, w tym dieta i ćwiczenia, nie zmniejszają Lp (a). Wczesne dane dotyczące statyn pokazały mieszane wyniki, a niektóre badania sugerowały, że mogą one nawet prowadzić do wzrostu Lp (a). Jednak bardziej współczesne badania pokazują, że sama terapia statynami wpływa na poziom Lp (a); choć co ważne, ci, którzy nadal mają wysoki poziom Lp (a) na statynie, są narażeni na zwiększone ryzyko ASCVD, nawet jeśli poziom LDL-C jest poprawiony. Hormonalna terapia zastępcza zmniejsza Lp (a), ale jej stosowanie jest ograniczone przez nadmierny wzrost zdarzeń niepożądanych. Niacyna obniża Lp (a) o 23%, ale nie poprawia wyników ASCVD na podstawie badań AIM HIGH (Niacin Plus Statin to Prevent Vascular Events) i HPS2 THRIVE (Treatment of HDL to Reduce the Incascular Events). Niacyna, choć tolerowana przez niektórych, wiąże się również ze znacznymi skutkami ubocznymi. Co więcej, jego skuteczność jest ograniczona u tych, którzy mogą odnieść największe korzyści (mały rozmiar izoform i najwyższe wyjściowe poziomy Lp).
Na podstawie dostępnych danych autorzy zalecają rozpoczęcie leczenia statynami o umiarkowanej lub dużej intensywności. u dorosłych w wieku 40-75 lat z 10-letnim ryzykiem ASCVD od 7,5% do ≤20% z Lp (a) ≥ 100 nmol / l. Jak już powszechnie się robi, pacjenci wysokiego ryzyka z LDL-C ≥ 70 mg / dl (nie-HDL-C ≥ 100 mg / dl) i Lp (a) ≥ 100 nmol / l na maksymalnie tolerowanej statynie powinni być rozważani przez więcej intensywne terapie (inhibitory ezetymibu i PCSK9) obniżające LDL-C.
Obecnie badane są nowe terapie, które wybiórczo celują w Lp (a). Próba 2 fazy AKCEA apo (a) -LRx, antysensowny oligonukleotyd apo (a), zmniejszyła Lp (a) do 80%. Planowane jest badanie fazy III. Ponadto przeciwciało oxPL, które wiąże i dezaktywuje proosteogenną aktywność Lp (a), ma obiecujące dane in vitro. Terapie te, choć obiecujące, wymagają dodatkowych badań, zanim staną się terapiami głównego nurtu.
Wniosek
Lipoproteina (a) stanowi ekscytujący nowy biomarker w dziedzinie lipidologii i kardiologii prewencyjnej. Podwyższone Lp (a) jest przyczynowo związane z ASCVD, a badanie na określonych pacjentach może pomóc w dostosowaniu odpowiedniej intensywności środków zapobiegawczych. Jednak ze względu na brak standaryzacji i niejednorodność dostępnych danych optymalne wartości graniczne pozostają źródłem intensywnej debaty. Obecnie opieka kliniczna koncentruje się na tradycyjnej kontroli czynników ryzyka u pacjentów z wysokim Lp (a), ponieważ opcje ukierunkowanego leczenia są ograniczone. Nowatorskie terapie ukierunkowane na Lp (a) są aktywnie badane i jeśli okażą się skuteczne, mogą stać się ważnym elementem profilaktyki pierwotnej i wtórnej.
Tematy kliniczne: ostre zespoły wieńcowe, cukrzyca i choroby kardiometaboliczne, dyslipidemia, profilaktyka, wady zastawkowe serca , ACS i biomarkery sercowe, zaawansowane testy lipidów, homozygotyczna rodzinna hipercholesterolemia, metabolizm lipidów, niestatyny, nowe środki, pierwotna hiperlipidemia, statyny, dieta
Słowa kluczowe: dyslipidemie, ostry zespół wieńcowy, American Heart Association, przeciwciała, monoklonalne , Zwężenie zastawki aortalnej, apolipoproteiny A, apolipoproteiny B, usuwanie składników krwi, niedokrwienie mózgu, markery biologiczne, choroby układu krążenia, cholesterol, chemia, kliniczne, zwężenie, patologia, współwystępowanie, dieta, disiarczki, podejmowanie decyzji, grupy etniczne, fibrynoliza, genom- Szerokie badanie stowarzyszeniowe, zmienność genetyczna, hormonalna terapia zastępcza, inhibitory reduktazy hydroksymetyloglutarylo-CoA, hipercholesterolemia, hiperlipoproteinemia typu II, stan zapalny, wzorce dziedziczenia, styl życia, ochrona ubezpieczeniowa wiek, lipoproteina (a), lipoproteiny, LDL, niacyna, oligonukleotydy, antysens, wielkość cząstek, fosfolipidy, plazminogen, badania prospektywne, izoformy białek, losowa alokacja, czynniki ryzyka, ocena ryzyka, profilaktyka wtórna, udar, zakrzepica, Światowa Organizacja Zdrowia, Subtylizyny
< Powrót do wykazów