Nota delleditore: Commento basato su Wilson DP, Jacobson TA, Jones PH, et al. Uso della lipoproteina (a) nella pratica clinica: un biomarcatore il cui tempo è giunto. Una dichiarazione scientifica della National Lipid Association. J Clin Lipidol 2019; 13: 374-92.
Introduzione
Il profilo lipidico tradizionale è stato per decenni un pilastro della valutazione del rischio di malattia cardiovascolare aterosclerotica (ASCVD). Questo strumento è diventato ancora più importante quando sono diventate disponibili terapie mirate, come le statine e più recentemente ezetimibe e gli inibitori della proproteina convertasi subtilisina / kexina di tipo 9 (PCSK9). Anche con questi progressi nella gestione dei lipidi e, più in generale, nel mirare ai tradizionali fattori di rischio cardiovascolare, il rischio in corso in molti pazienti indica la necessità di indagare su altri contributori come possibili bersagli terapeutici. La lipoproteina (a) (Lp) è un biomarcatore promettente per aiutare a perfezionare attuali strategie di valutazione del rischio ASCVD, e lo è si stima che sia elevato in circa il 20% della popolazione mondiale. La ricerca su Lp (a) suggerisce che ha un valore aggiunto nella medicina preventiva ed è tempo che i cardiologi e i membri del team cardiovascolare considerino lutilizzo di routine nella loro pratica. Sulla base delle prove crescenti, Wilson et al hanno recentemente pubblicato una linea guida sulluso clinico di Lp (a) della National Lipid Association, e qui riassumiamo gli elementi chiave del loro lavoro.
Che cosè la lipoproteina (a )?
La lipoproteina (a) è una particella di lipoproteina a bassa densità (LDL) con unapolipoproteina (a) (apo) aggiunta attaccata al componente apoplipoproteina (b) (apo) della particella LDL tramite un ponte disolfuro. La struttura di Lp (a) è altamente eterogenea secondaria a molte diverse isoforme di apo (a) allinterno della popolazione. Eziologicamente, potrebbe aver fornito un vantaggio in termini di sopravvivenza aiutando la guarigione delle ferite e riducendo il sanguinamento, in particolare durante il parto. Il livello di Lp (a) di un individuo è dell80-90% determinato geneticamente in un modello di ereditarietà codominante autosomica con piena espressione entro 1-2 anni di età e livelli di tipo adulto raggiunti da circa 5 anni di età. Al di fuori degli stati infiammatori acuti. , il livello di Lp (a) rimane stabile per tutta la vita di un individuo indipendentemente dallo stile di vita.
I primi dati suggeriscono un collegamento tra il livello di Lp (a) e sia ASCVD che stenosi aortica valvolare (VAS), ma lesatto meccanismo fisiopatologico non è del tutto chiaro. Una teoria attuale include un duplice contributo della molecola Lp (a). Apo (a) ha omologia con il plasminogeno ed è stato dimostrato in vitro di inibire la fibrinolisi. Pertanto, potrebbe ipoteticamente promuovere la trombosi a placche arteriose vulnerabili o il flusso turbolento allinterno della stenosi causando ostruzione o promuovendo la formazione di emboli nella VAS. La porzione simile a LDL può promuovere la deposizione di colesterolo intimale, ma il contenuto di colesterolo anche a livelli molto alti di Lp (a) è inferiore ai tradizionali valori limite di LDL e probabilmente contribuisce meno. Prove più recenti suggeriscono che i fosfolipidi ossidati si co-localizzano con le molecole Lp (a) e insieme possono promuovere la disfunzione endoteliale, linfiammazione e la calcificazione nel sistema vascolare.
Evidenze di alta qualità supportano un collegamento tra i livelli di Lp (a) e una varietà di esiti cardiovascolari. Una meta-analisi ha mostrato un aumento del rischio di CHD e IM con concentrazioni > 30 mg / dL (62 nmol / L) mentre lo studio INTERHEART ha mostrato Lp (a) > 50 mg / dL era associato ad un aumento del rischio di IM (OR 1,48; 95% CI 1,32-1,67; P < 0,001). La stessa meta-analisi ha mostrato un aumento del rischio di ictus a Lp (a) < 50 mg / dL e unaltra ha mostrato un rischio 2 volte maggiore di ictus ischemico con isoforme di apo (a) più piccole. La Tabella 1 mostra il rischio di Lp (a) elevato su una varietà di condizioni cardiovascolari sulla base di ampi studi prospettici basati sulla popolazione e che queste associazioni sono state osservate anche negli studi di randomizzazione mendeliana. Infine, studi di associazione sullintero genoma incentrati sulla variazione genetica e sul rischio di malattia hanno scoperto che alte concentrazioni di Lp (a) conferiscono il più alto rischio di ASCVD e VAS indipendentemente da altre cause e fattori di rischio noti.
Tabella 1: Impatto di livelli elevati di Lp (a) su vari risultati clinici sulla base di ampi studi prospettici basati sulla popolazione e se queste conclusioni fossero supportate da ampi studi di randomizzazione mendeliana.

Tabella 1

Tabella 1: Impatto di Lp elevato ) su vari risultati clinici basati su ampi studi prospettici basati sulla popolazione e se queste conclusioni fossero supportate da ampi studi di randomizzazione mendeliana.
Misurazione e livelli target di Lp (a)
Uno dei principali ostacoli alluso clinico di Lp (a) è che la sua misurazione e i livelli target non sono stati standardizzati. Diversi saggi disponibili riportano i risultati in massa (mg / dL) invece che in concentrazione (nmol / L), questultima è preferita. A differenza di altri lipidi e lipoproteine, la conversione diretta tra queste due unità non è possibile a causa del numero variabile di unità ripetute in diverse isoforme di apo (a), che porta a una sovrastima o una sottostima a seconda della dimensione delle particelle. Indipendentemente dal test o dalle unità utilizzate, i livelli di Lp (a) variano tra i gruppi etnici e gli stati di malattia, nonché se le misurazioni provenivano da campioni freschi o congelati, il che ha reso i livelli target pubblicati incoerenti. Fortunatamente, tutti questi problemi possono essere superati dalla standardizzazione del test e dalle misurazioni generate. La linea guida raccomanda di riportare i livelli di Lp (a) come concentrazione (nmol / L) utilizzando un test calibrato in base al manuale di riferimento secondario dellOMS / International Federation of Clinical Chemistry and Laboratory Medicine.
Sulla base degli studi disponibili, il Le linee guida raccomandano un punto di taglio universale di ≥100 nmol / L (circa ≥50 mg / dL), che si avvicina all80 ° percentile nelle popolazioni caucasiche degli Stati Uniti. Tuttavia, luso di questo punto di taglio rimane un argomento di dibattito tra molti esperti nella comunità dei lipidi e questo probabilmente deriva dalla mancanza di standardizzazione e differenze epidemiologiche. Questa controversia è rappresentata dalle Linee guida per il colesterolo dellAmerican Heart Association (ACC) / American Heart Association (AHA) del 2018, che suggeriscono che lalto rischio è ≥125 nmol / L (o ≥50 mg / dL). Il limite può cambiare man mano che vengono completati ulteriori studi, riconoscendo che il limite può variare in base al rischio, alletnia e alle comorbidità.
Quali pazienti dovrebbero essere misurati Lp (a)?
Supponendo laccesso a un test standardizzato dallOMS, alcuni pazienti possono trarre vantaggio dal test Lp (a) dopo una discussione decisionale condivisa è completato. Sulla base di questa linea guida, la misurazione della Lp (a) può essere ragionevole in pazienti con anamnesi personale o parente di primo grado con ASCVD prematura (in particolare se altrimenti considerata a basso rischio) e in ipercolesterolemia grave (LDL-C ≥190 mg / dL). Il test in questi pazienti può innescare lescalation della terapia, come descritto di seguito. Ulteriori indicazioni in cui il test può essere ragionevole sono elencate nella Tabella 2, in particolare inclusi i pazienti in cui la risposta del C-LDL alle statine è inferiore al previsto, o nei pazienti a rischio borderline (dal 5% al ≤ 7,5% del rischio di ASCVD a 10 anni) che sono particolarmente interessati a ridurre il rischio di ASCVD.
Tabella 2: Popolazioni in cui il test Lp (a) può essere ragionevole sulla base delle prove attuali.
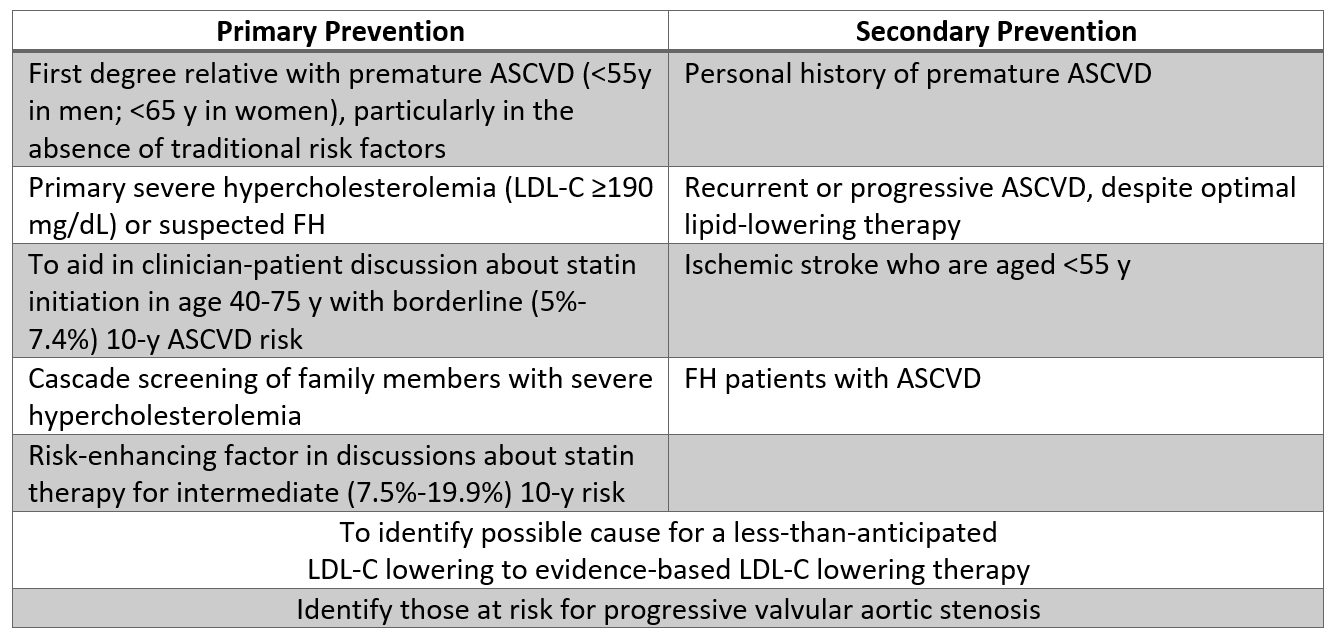
Tabella 2

Tabella 2: Popolazioni in cui il test Lp (a) può essere ragionevole in base alle prove attuali.
Studi come un JUPITER (Giustificazione per luso delle statine nella prevenzione: una prova di intervento che valuta la rosuvastatina) mostrano una sottoanalisi Lp (a) è un forte predittore di rischio quando rimane elevato nei pazienti che stanno già assumendo una statina. Tuttavia, nessun dato disponibile supporta che il trattamento di Lp (a) elevato e isolato porti a migliori risultati clinici. Se e quando diventa disponibile un trattamento mirato di Lp (a), può essere ragionevole iniziare lo screening universale in giovane età per determinare se sono indicate misure preventive precedenti.
È interessante notare che potrebbe esserci un effetto più acuto in quanto le prove attuali mostrano un legame tra i livelli elevati di Lp (a) e lictus ischemico nei giovani. Pertanto, può essere ragionevole misurare la Lp (a) nei giovani con ipercolesterolemia familiare (FH) geneticamente confermata o sospetta clinicamente, storia familiare di parente di primo grado con ASCVD prematuro o ictus ischemico o un genitore / fratello trovato per avere Lp elevata (un). Tuttavia, dato che i livelli di Lp (a) rimangono stabili per tutta la vita al di fuori dellinfiammazione acuta, al momento non cè molto ruolo nella misurazione seriale dei livelli di Lp (a).
Come tratti Lp (a) elevato?
Nonostante le associazioni osservate tra Lp (a) elevato e ASCVD, non è ancora stato condotto uno studio controllato randomizzato per vedere se labbassamento mirato di Lp (a) migliora i risultati clinici. Tuttavia , è stato studiato leffetto di diminuzione della Lp (a) delle terapie attualmente disponibili.
Delle attuali terapie preventive disponibili, solo un numero limitato è efficace nel ridurre la Lp (a).Nello studio registrativo di evolocumab (FOURIER – Ulteriori risultati cardiovascolari ricercati con linibizione di PCSK9 in soggetti con rischio elevato), un inibitore di PCSK9, Lp (a) è stato ridotto del 27% e la riduzione osservata degli eventi cardiovascolari avversi maggiori (MACE) è stata massima per quelli con i più alti livelli di base di Lp (a). Allo stesso modo, alirocumab (in ODYSSEY OUTCOMES – Evaluation of Cardiovascular Outcomes After and Acute Coronary Syndrome during Treatment with Alirocumab) aveva aumentato la riduzione del MACE in individui con livelli basali più elevati di Lp (a). Sebbene questi risultati siano incoraggianti, limpatto degli inibitori di PCSK9 su Lp (a) è abbastanza modesto e sono necessarie ulteriori analisi prima che gli inibitori di PCSK9 possano essere raccomandati come terapia mirata a Lp (a).
Laferesi può essere presa in considerazione per pazienti selezionati. È molto efficace nellabbassare i livelli di LP (a) ma è una procedura costosa e complicata per la quale può essere difficile ottenere una copertura assicurativa. È riservato solo ai pazienti più refrattari e dovrebbe essere perseguito dopo aver controllato in modo ottimale i fattori di rischio noti con terapie provate. In Germania, laferesi sembrava produrre una riduzione del 70% del MACE nei pazienti con eventi ASCVD ricorrenti con Lp (a) elevato indipendentemente dai livelli di LDL-C.
È importante sottolineare che una serie di strategie preventive comunemente utilizzate sono inefficaci. In particolare, i cambiamenti nello stile di vita, compresa la dieta e lesercizio fisico, non riducono la Lp (a). I primi dati sulle statine hanno mostrato risultati contrastanti con alcuni studi che suggeriscono che possono persino portare ad aumenti di Lp (a). Tuttavia studi più contemporanei dimostrano che la terapia con statine di per sé influenza i livelli di Lp (a); sebbene sia importante, coloro che continuano ad avere livelli elevati di Lp (a) con una statina sono a maggior rischio di ASCVD anche se LDL-C è migliorato. La terapia ormonale sostitutiva riduce la Lp (a), ma il suo utilizzo è limitato dalleccessivo aumento degli eventi avversi. La niacina riduce la Lp (a) del 23% ma non ha migliorato gli esiti ASCVD sulla base degli studi AIM HIGH (Niacin Plus Statin to Prevent Vascular Events) e HPS2 THRIVE (Treatment of HDL to Reduce the Incidence of Vascular Events). Sebbene tollerata da alcuni, la niacina è anche associata a significativi effetti collaterali. Inoltre, la sua efficacia è limitata in coloro che possono trarne i maggiori benefici (dimensioni delle isoforme ridotte e livelli basali di Lp più alti).
Sulla base dei dati disponibili, gli autori raccomandano di iniziare una terapia con statine da moderata ad alta intensità negli adulti di età compresa tra 40 e 75 anni con un rischio di ASCVD a 10 anni dal 7,5% al ≤20% con un Lp (a) ≥100 nmol / L. Come già comunemente fatto, i pazienti ad alto rischio con LDL-C ≥70 mg / dL (non-HDL-C ≥100 mg / dL) e un Lp (a) ≥100 nmol / L con statine massimamente tollerate dovrebbero essere considerati per più terapie intensive (ezetimibe e inibitori di PCSK9) per abbassare il C-LDL.
Attualmente sono in fase di studio nuove terapie che mirano selettivamente a Lp (a). Uno studio di fase 2 con AKCEA apo (a) -LRx, un oligonucleotide antisenso apo (a), ha ridotto la Lp (a) fino all80%. È in programma uno studio di fase 3. Inoltre, un anticorpo oxPL che lega e inattiva lattività pro-osteogenica di Lp (a) ha dati in vitro promettenti. Queste terapie, sebbene promettenti, richiedono ulteriori ricerche prima di diventare terapie tradizionali.
Conclusione
La lipoproteina (a) rappresenta un nuovo eccitante biomarcatore nel campo della lipidologia e della cardiologia preventiva. La Lp (a) elevata è causalmente implicata nellASCVD e il test su pazienti specifici può aiutare a personalizzare lintensità appropriata delle misure preventive. Tuttavia, a causa della mancanza di standardizzazione ed eterogeneità dei dati disponibili, i valori limite ottimali rimangono una fonte di intenso dibattito. Lattuale focus dellassistenza clinica è sul controllo tradizionale dei fattori di rischio nei pazienti con Lp (a) elevato poiché le opzioni di trattamento mirate sono limitate. Nuove terapie mirate alla Lp (a) sono attivamente studiate e, in caso di successo, potrebbero diventare una componente importante della prevenzione primaria e secondaria.
Argomenti clinici: sindromi coronariche acute, diabete e malattie cardiometaboliche, dislipidemia, prevenzione, cardiopatia valvolare , ACS e biomarcatori cardiaci, test lipidico avanzato, ipercolesterolemia familiare omozigote, metabolismo lipidico, non statine, nuovi agenti, iperlipidemia primaria, statine, dieta
Parole chiave: dislipidemie, sindrome coronarica acuta, American Heart Association, anticorpi, monoclonale , Stenosi della valvola aortica, Apolipoproteine A, Apolipoproteine B, Rimozione dei componenti del sangue, Ischemia cerebrale, Marcatori biologici, Malattie cardiovascolari, Colesterolo, Chimica, Clinica, Costrizione, Patologica, Comorbidità, Dieta, Disolfuri, Processo decisionale, Gruppi etnici, Fibrinolisi, Genoma- Ampio studio di associazione, variazione genetica, terapia ormonale sostitutiva, inibitori dellidrossimetilglutaril-CoA reduttasi, ipercolesterolemia, iperlipoproteinemia di tipo II, infiammazione, modelli di ereditarietà, stile di vita, copertura assicurativa età, lipoproteine (a), lipoproteine, LDL, niacina, oligonucleotidi, antisenso, dimensione delle particelle, fosfolipidi, plasminogeno, studi prospettici, isoforme proteiche, allocazione casuale, fattori di rischio, valutazione del rischio, prevenzione secondaria, ictus, trombosi, Organizzazione mondiale della sanità, Subtilisine
< Torna agli elenchi